Entretien avec la logopédiste Sarah Stierli
Début 2020, des images d’unités de soins intensifs surchargées, de personnes gravement malades et de personnel médical épuisé ont fait le tour du monde. Bald darauf Rapidement, les unités de soins intensifs des hôpitaux suisses ont elles aussi accueilli des personnes infectées par le SARS-CoV-2, le « coronavirus ». Là aussi, certains hôpitaux ont atteint leurs limites de capacité.
Mais l’on peut se demander comment cela s’est passé pour les personnes dans ces unités. Qu’est-ce que cela faisait d’être complètement isolé en tant que patient gravement malade ? Comment le personnel a-t-il géré son propre risque d’infection ? Sarah Stierli, logopédiste au sein du Centre suisse des paraplégiques à Nottwil, raconte ses expériences au sein de l’unité de soins intensifs pendant la pandémie de COVID-19.
Texte: Clara Häfliger
Images: Sarah Stierli
Date: 14.10.2021
Mars 2020 : état d’urgence au Centre suisse des paraplégiques
En mars 2020, le canton de Lucerne a fait appel au soutien du CSP pour surmonter la pandémie. En plus de l’hôpital cantonal de Lucerne, de la clinique St. Anna et de la clinique Sonnmatt, le CSP est devenu le quatrième centre médical cantonal pour le traitement des patients COVID-19.
Sarah Stierli, responsable adjointe logopédie au CSP, raconte l’état d’urgence que l’USI a connu à ce moment-là : « L’USI normale du CSP compte 16 lits, chaque patient étant séparé du couloir par une porte coulissante. Généralement, il existe un isolement "gouttelettes", ce qui implique de porter une surblouse et de changer de masque en sortant de la chambre. »
Elle poursuit : « Les choses sont différentes dans le cas d’un isolement "aérosols", car les aérosols sont plus petits que les gouttelettes et volent librement dans l’air. Il faut par ailleurs utiliser les fameux masques FFP2, qui nous empêchent de respirer les aérosols. Le CSP a dû procéder à des transformations afin d’isoler une partie de l’USI – l’USI COVID-19.
« On a simplement besoin de nous. »
La logopédiste explique que la situation était à ce moment extrêmement tendue. « On savait peu de choses sur le virus, peu de choses sur comment se protéger de façon optimale. Au début, c’était très éprouvant. » Toutefois, elle précise qu’une chose était claire pour elle comme pour toute l’équipe de logopédie : « On a simplement besoin de nous. C’est notre mission principale, virus ou non. »
Exercice de déglutition et parole malgré la ventilation mécanique – logopédie en USI
Quelle est précisément le but de la logopédie ? « Chez les patients intubés pendant plus de 48 heures, la sensibilité du pharynx est réduite », explique Sarah Stierli. « Il y a alors un risque latent de développer un trouble de la déglutition. Cela signifie que les patients ne parviennent pas à avaler correctement leur salive. Mais manger, boire ou prendre des médicaments peut également être problématique. »
La logopédie permet d’évaluer la déglutition et la gestion de la salive et des sécrétions chez les patients précédemment intubés. À ce moment, certains peuvent déjà respirer par eux-mêmes tandis que d’autres ont encore besoin d’une ventilation mécanique et subissent donc une trachéotomie. Cela signifie que l’on réalise une incision dans la trachée pour un accès direct aux voies respiratoires et que l’on y insère une sonde d'intubation trachéale.
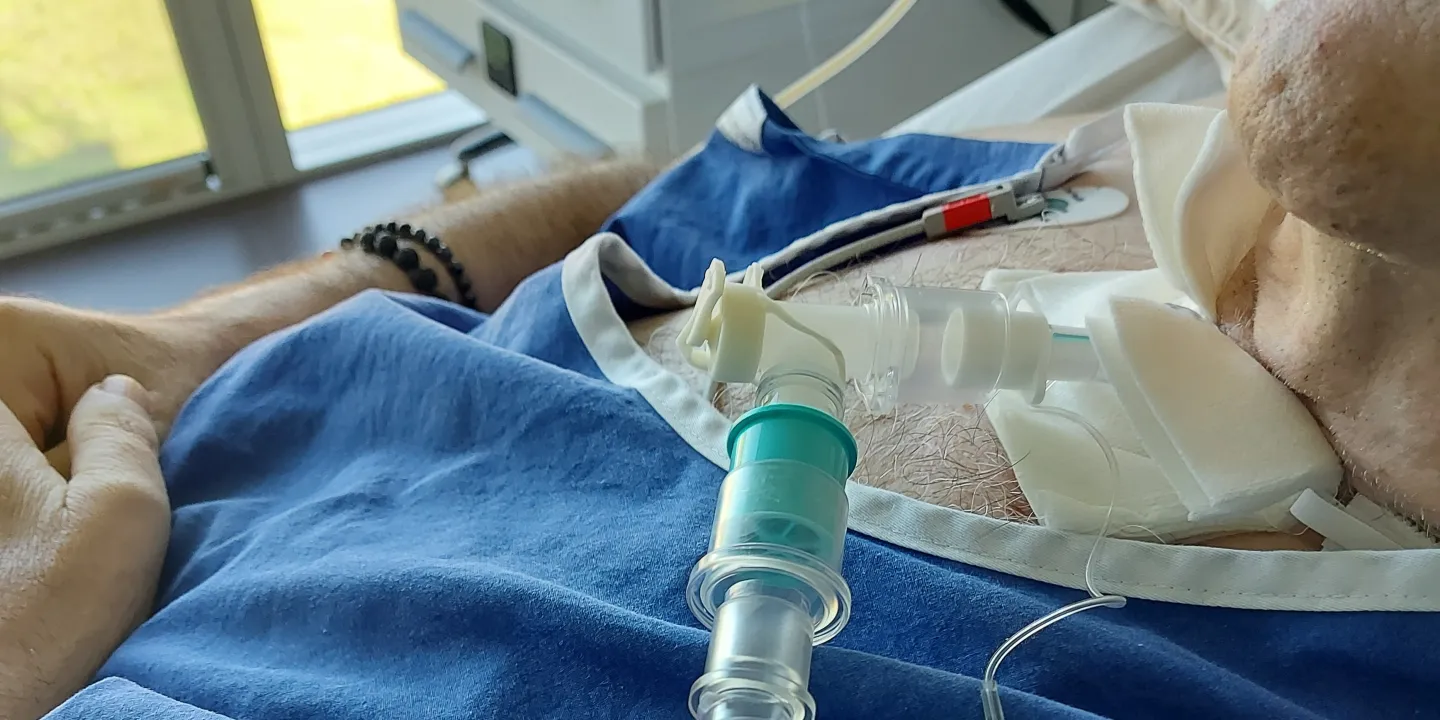
« Outre la déglutition, la logopédie s’occupe également dans l’USI d’assurer la communication », explique Sarah Stierli. « Pour permettre l’exercice de déglutition et la parole, nous adaptons la situation des patients ventilés pour qu’ils puissent parler grâce à une valve de phonation tout en étant encore ventilés. »
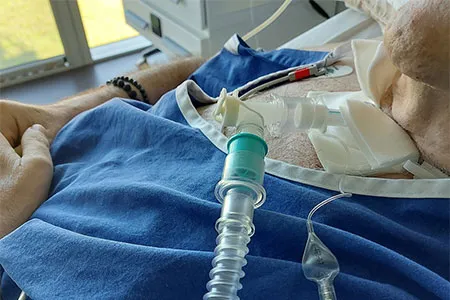
Responsabilité et concentration maximale – le quotidien dans l’USI COVID
Lors de la déconnexion du tube de ventilation, la machine souffle l’air expiré contaminé du patient dans la pièce. Cela explique pourquoi les logopédistes sont exposés à des risques particuliers dans l’USI COVID. « Toutes les mesures de logopédie chez les patients génèrent des aérosols », confirme Sarah Stierli. Naturellement, cette mission était prise très au sérieux durant la première vague 2020. Les risques et bénéfices des traitements devaient être soigneusement évalués dans l’USI COVID. « Les patients gravement touchés par le COVID-19 avaient au moins une séance de logopédie par jour, et même parfois plusieurs. Nous avons fait tout ce qui était possible sans pour autant devoir nous mettre trop en danger », raconte Sarah Stierli.
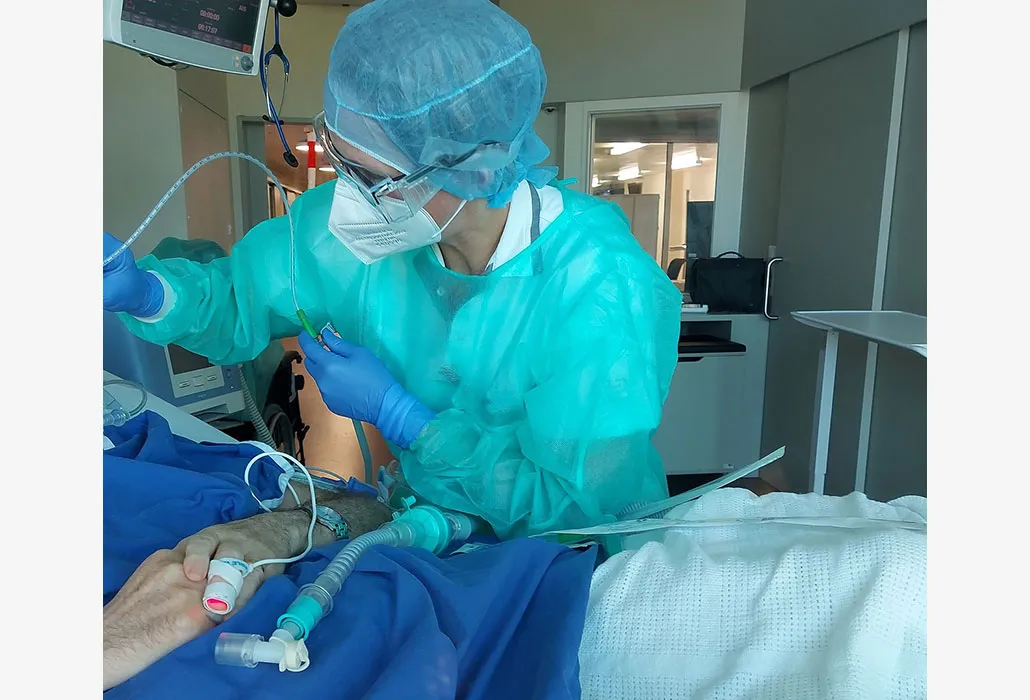
Sarah Stierli en tenue de protection au travail dans l’USI COVID : lorsque le tube de ventilation est brièvement déconnecté du patient, il faut aller vite.
On ne pouvait pas dire que le travail était confortable. « Je buvais peu afin de ne pas devoir retirer le masque mais aussi car le trajet jusqu’aux toilettes était compliqué avec tout l’équipement. Généralement, je ne faisais pas non plus de pauses, à part à midi », poursuit Sarah Stierli. Le repas se prenait dans une salle séparée de l’USI COVID. Il était alors possible d’enlever brièvement les habits de protection.
« Nous nous demandions toujours : que faire et quand ? – C’est très éprouvant mentalement. »
Dans l’USI COVID, chaque geste devait être mûrement réfléchi. Sarah Stierli souligne : « Nous nous demandions toujours : que faire et quand ? – C’est très éprouvant mentalement ». Bien entendu, il fallait avoir une grande confiance dans les agissements des autres. « Dans l’USI COVID, on est tous dans le même bateau », explique-t-elle, « on a également une responsabilité vis-à-vis des autres ».
Peur et gratitude – émotions dans l’USI COVID
Outre le virus en lui-même, c’est aussi et surtout la solitude des patients dans l’USI COVID qui la préoccupait, car ceux-ci n’ont pas pu recevoir de visites pendant de longs mois. « On ne savait même pas s’ils pourraient revoir un jour leurs proches », déclare Sarah Stierli. Tout le personnel de l’USI COVID était très éprouvé par cela.
« On remplace subitement les référents, une femme ou un enfant, enfin tout », explique-t-elle. Pendant le traitement, il s’agissait donc souvent d’assurer la communication avec les proches via la valve de phonation. Souvent, elle permettait de passer des appels FaceTime et était donc en étroit contact avec les proches. À ce sujet, elle déclare : « C’est très éprouvant émotionnellement, mais aussi enrichissant car l’on remarque à quel point on est utile. »
Si elle a tiré du positif d’une telle situation ? La logopédiste mentionne le renforcement de la collaboration avec son équipe et avec l’ensemble des collaborateurs du CSP. Sur le plan professionnel, elle a beaucoup appris. Elle a vécu de manière encore plus intense la devise non officielle du CSP « impossible n’existe pas ».
Travail scientifique plutôt que repos
Après la première vague, à l’été 2020, Sarah Stierli dit qu’elle aurait dû se reposer. Mais elle a eu l’occasion de consigner par écrit les expériences accumulées dans l’USI COVID. Par conséquent, elle n’a guère pu récupérer ses heures supplémentaires ni se reposer autant qu’elle aurait dû.
« Ce n’était plus que travailler, manger, dormir. »
Puis la deuxième vague est arrivée à l’automne 2020, bien plus vite que ce qu’elle imaginait. « Je me suis alors dit que ça n’irait plus. Et pendant tout l’hiver, nous avons durement été mis à l’épreuve et nos forces se sont peu à peu épuisées. J’étais fatiguée, exténuée, et je n’arrivais pas à me reposer. Ce n’était plus que travailler, manger, dormir », déclare la logopédiste.
Découvrez l'histoire d'une personne concernée
Dans la seconde partie de la série de blog, le patient Zeljko Raduljevic prendra la parole. Depuis une évolution sévère du COVID-19, il est paralysé à partir du cou. Raduljevic est en réadaptation au sein du CSP de Nottwil depuis février 2021. Il raconte souvent comment il vit cette période, comment il gère la situation – et évoque un « petit miracle ».
En Suisse, un jour sur deux, une personne subit une lésion médullaire et devient paralysée médullaire.
Une paralysie médullaire est lourde de conséquences en termes de coûts, par exemple pour la transformation de la voiture ou de l’appartement. Adhérez à l’Association des bienfaiteurs la Fondation suisse pour paraplégiques pour recevoir 250 000 francs en cas de coup dur.
Devenez membre maintenant

45
CHF / anAffiliation individuelle
Devenir membre
90
CHF / anAffiliation couples et familles
Parent avec enfants : 45 CHF par an
Devenir membre
1000
CHF / unique, par personneAffiliation permanent
Où que vous soyez dans le monde et quelle que soit votre situation : vos avantages vous suivent tout au long de votre vie.
Devenir membre
Votre affiliation – vos avantages – notre engagement
Abonner à la newsletter
Je souhaite jeter un œil derrière les coulisses de la Fondation suisse pour paraplégiques.


